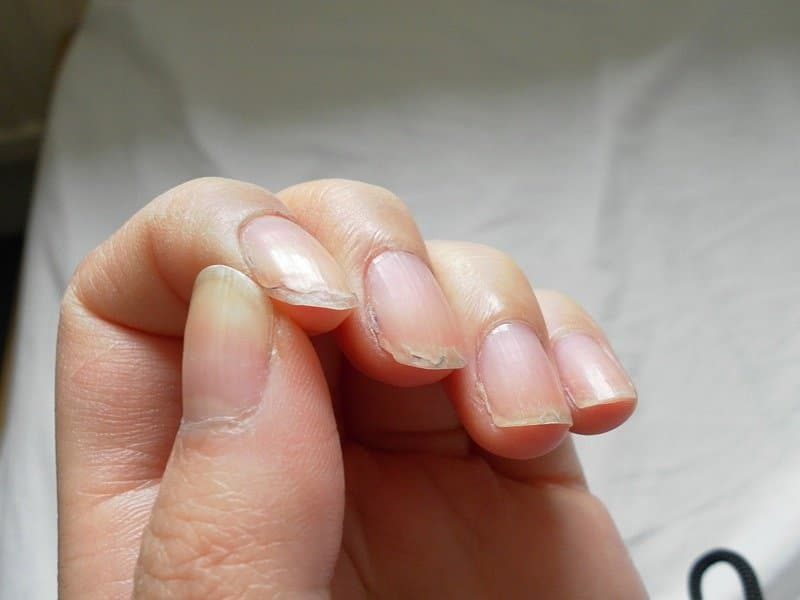
- Как грамотно оказать первую помощь при капиллярном кровотечении?
- Гигиена новорожденных
- Как ухаживать за пупочной ранкой
- Как подмывать новорожденного ребенка
- Купание новорожденного
- Теперь Вашей крохе для ощущения полного счастья неплохо бы покушать и спать.
- Умывание и уход за глазами
- Уход за носовыми ходами
- Уход за складками кожи
- Уход за ушными раковинами
- Подстригание ногтей
- Лечение вросшего ногтя на ногах
- Преимущества лазерного лечения вросшего ногтя
- Проведение процедуры в клинике «Лазерный Доктор»
- О чем говорит сухость кожи?
- На локтях
- На стопах
- На ягодицах
- ФЛЕГМОНЫ И АБСЦЕССЫ — современные возможности лечения
- Выбор антисептиков, используемых для промывания ран
- Возможности использования мазей
- Аэрозоли
- Масла
- Раневые покрытия
- Биологически активные стимулирующие раневые покрытия
- Гидроколлоиды
- Гентацикол
Капиллярное кровотечение — принципы оказания первой помощи и опасность для организма. Как остановить капиллярное кровотечение? Первая помощь при капиллярном кровотечении.
Как грамотно оказать первую помощь при капиллярном кровотечении?
Способ оказания первой помощи при капиллярном кровотечении полностью зависит от размера и глубины поражения, общего состояния пострадавшего и некоторых других факторов. Желательно попытаться остановить кровь, поддерживая нормальную гемодинамику и обеспечивая нормальный режим работы внутренних органов. Основные действия следующие:
При небольшой ссадине или царапине достаточно обработки антисептиком и наложения бактерицидного пластыря.
Если повреждение конечности обширное, руку или ногу поднимают, снимая давление, а затем обрабатывают антисептическим раствором. Рекомендуется прикладывать к ране кровоостанавливающую губку. Это остановит кровь и уничтожит бактерии. Если такой губки нет, то вам понадобится компрессионная повязка и сверху охлаждающий компресс.
Если начинается носовое кровотечение, пострадавшего немного наклоняют вперед, прижимают крылья к носу, а переносицу охлаждают компрессом. При сильном кровотечении в ноздри помещают ватные палочки или марлю, смоченные перекисью водорода.
При подозрении на внутреннее кровотечение следует вызвать медицинскую бригаду.
Гигиена новорожденных
Гигиена новорожденных
Настал долгожданный момент. Наконец-то вас и вашего сына выписывают из больницы домой. Пока вы были в больнице, сотрудники отделения помогали вам с уходом за малышом, и все казалось ясным и понятным. Но когда вы дома наедине с малышом, все кажется намного сложнее. Чтобы не запутаться, поговорим подробнее о гигиене новорожденных.

Как ухаживать за пупочной ранкой
Почему и почему? Пуповина обычно исчезает в течение 3-5 дней жизни ребенка. На его месте остается так называемая «пупочная рана», которая заживает в течение 10-14 дней жизни. Чтобы ускорить процесс заживления и предотвратить попадание инфекции в рану, необходимо ежедневно ухаживать за ней. Обработать пупочную ранку удобнее после купания малыша. Это совсем не сложно, вы справитесь!

Итак, вам понадобятся: стерильные ватные палочки, 3% раствор перекиси водорода, салициловый спирт.
- Для начала необходимо: снять кольца, часы с рук, тщательно вымыть руки.
- Распакуйте малыша, при необходимости постирайте и положите на пеленальный столик.
- Большим и указательным пальцами левой руки разведите края пупочного кольца в стороны (указательным пальцем потяните кожу выше пупка к груди, а большим пальцем — кожу ниже пупка вниз).
- Теперь возьмите в правую руку флакон с перекисью и закапайте 1-2 капли прямо на пупочную ранку. Подождите 20-30 секунд, чтобы перекись распылилась и вспенилась: смойте мертвые струпья, промойте рану. Продолжая удерживать кожу в области пупка левой рукой, правой рукой возьмите стерильный ватный тампон и осторожными тампонадными движениями протрите пупочную ранку. Необязательно пытаться удалить те струпья, которые не разошлись самостоятельно — их время еще не пришло. Может, они исчезнут завтра или через день.
- Возьмите еще один ватный диск, окуните его в салициловый спирт, снова разделите края пупочного кольца. Аккуратно, но тщательно высушите пупочную рану тампоном, затем круговыми движениями протрите кожу вокруг пупка.
- Дайте спирту высохнуть в течение нескольких секунд
- это все. Вы можете надеть на ребенка подгузник и пеленать его.
Как подмывать новорожденного ребенка
Почему и почему? Кожа малышей намного мягче, чем у взрослых, очень легко возникают раздражения и опрелости, поэтому мыть малыша необходимо каждый раз после того, как он прикован к стулу. Кроме того, поддержание чистоты кожи помогает развить у ребенка навыки чистки в раннем возрасте.
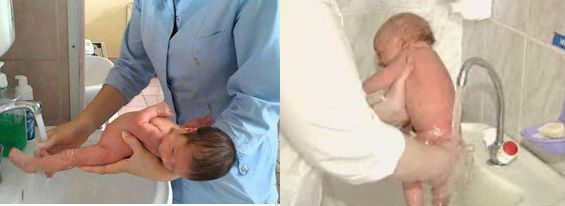
Если вы находитесь вдали от дома, вы можете использовать специальные детские салфетки вместо мытья, но полностью заменять умывание такой упрощенной обработкой кожи не стоит.
Маленькая хитрость. Младенцы имеют привычку опорожнять кишечник после или во время каждого приема пищи. Отсюда следует, что мытье перед едой — занятие неблагодарное.
- Первый шаг — закатать рукава, снять кольца, часы с рук, отрегулировать температуру и давление проточной воды. Подготовьте тонкий подгузник, чтобы высушить кожу после мытья. Его очень удобно просто повесить на плечо, всегда будет под рукой.
- Разверните ребенка, снимите с него подгузник.
- младенца удобнее держать левой рукой, а мыть правой.
- Во время умывания мальчика держат лицом вниз. Держите ребенка грудью на своем предплечье, а пальцы левой руки держите его за плечо. Как ни странно, но висит в таком положении малыш не испытывает ни малейших неудобств.
- Девочку следует мыть только спереди назад, чтобы не загрязнить половые органы. Положите малыша спиной на предплечье руки так, чтобы голова оказалась на локте, а пальцами держите левое бедро. Это положение позволяет крепко держать ребенка и дает полную «свободу действий».
- Вымойте ребенка, всасывая воду в ладонь, осторожными движениями сверху вниз, тщательно удаляя загрязнения с кожи. Особенно важно промыть складки кожи, где грязь может скапливаться и вызывать раздражение. Не используйте мыло без крайней необходимости; мытье с мылом один раз в неделю достаточно.
- Умывая девушку, не нужно «тереть» половые органы, так как слизистая оболочка очень нежная. Кроме того, слишком интенсивное мытье удаляет защитную смазку, защищающую половые органы от попадания болезнетворных микробов.
- После мытья высушите кожу ребенка. Сначала наденьте подгузник на нижнюю часть тела ребенка и перенесите на пеленальный столик. Затем тщательно высушите половые органы, пах, ягодицы и подколенные складки.
- При необходимости (наличие раздражения) обработайте кожные складки небольшим количеством детского масла.
- Ваш ребенок снова счастлив в жизни. Теперь хорошо бы «проветрить попку» минут 5-10 перед тем, как надеть новый подгузник.
Купание новорожденного
Почему и почему? Ванну новорожденного (гигиеническую) проводят всем здоровым малышам после выпадения пупочного остатка. До заживления пупочной ранки купать малыша рекомендуется в кипяченой или проточной воде, но следует добавить раствор перманганата калия (перманганата калия).
Пока малышу не исполнится полгода, желательно мыть его каждый день, во второй половине жизни можно делать это через день. Как правило, малыши очень любят плавание, ведь до рождения родной стихией была вода. В воде мышцы расслабляются, малышу комфортно и спокойно. Продолжительность ванны на первом году жизни 5-10 минут. Мыло проводится не чаще одного раза в неделю. Купать малыша желательно не ранее, чем через час после кормления, желательно за 10-15 минут до вечернего кормления.
с новорожденным удобнее купаться, очень часто папу вызывают в помощники и во многих семьях купание ребенка — просто папина «почетная миссия». Большие и надежные мужские руки с удивительной нежностью держат тельце ребенка, что способствует рождению и развитию тесного контакта между ребенком и отцом, который в эти моменты чувствует себя очень нужным. Но если вам придется обойтись без помощника, не волнуйтесь, с вами все будет хорошо.
ВАЖНЫЙ! Если ребенок плохо себя чувствует, у него жар или признаки раздражения кожи, лучше отложить туалет до тех пор, пока вы не обратитесь к педиатру.
Вам понадобятся: детская ванночка, кувшин с горячей водой для полоскания ребенка, специальный водяной термометр, детское мыло, мочалка, большое махровое полотенце, подгузник, детское масло, пеленальный столик с подготовленной для малыша одеждой, ватные палочки со стопорами или ватные палочки.
Если пупочная ранка еще не зажила, приготовьте две емкости с холодной и горячей кипяченой водой или раствором перманганата калия для добавления в проточную воду. Раствор перманганата калия следует добавлять в воду «по капле», пока вода не станет бледно-розового цвета. Перед использованием перманганата калия убедитесь, что кристаллы полностью растворились, так как попадание кристаллов перманганата калия на кожу может вызвать ожоги.
Температура воздуха в комнате при купании малыша должна быть 22-24 градуса. Купать малыша можно в ванной, если она достаточно просторная, или на кухне.
- В первую очередь необходимо подготовить ванну: вымыть ее щеткой с мылом и ополоснуть кипятком. Установите ванну в устойчивое и удобное положение и наполните ее водой на половину. Налейте сначала холодную, а затем горячую воду, чтобы избежать образования пара. Теперь вам нужно погрузить градусник в воду. Температура воды в ванне должна быть 37-37,5 градусов. Измерить температуру воды локтем можно только при наличии достаточного опыта, градусник всегда надежнее.
- На пеленальном столике разложите одежду для малыша, расстелите сверху полотенце и положите сверху пеленку для просушки. Тем не менее, подгузник можно разместить рядом с ванной, чтобы его было легче захватить.
- Раздень малышку, при необходимости — постирайся. Возьмите ребенка так, чтобы голова лежала на предплечье левой руки, а пальцами удерживайте его за левый плечевой сустав ребенка (большой палец обхватывает плечо сверху, остальные пальцы находятся под подмышкой). Поддерживайте ягодицы и ножки ребенка правой рукой.
- Медленно погрузите ребенка в ванну: сначала ягодицы, затем ноги и туловище. Левой рукой продолжайте поддерживать голову ребенка, правая рука свободна для мытья. Уровень воды должен доходить до подмышек малыша.
- Покачивайте ребенка на воде взад и вперед, влево и вправо. Ваши движения должны быть плавными, неторопливыми. Улыбнитесь ребенку, ласково поговорите с ним.
- Если малыша нужно мыть с мылом, «перчатку» надевают на правую руку. Вымойте тело мягкими круговыми движениями и сразу же ополосните мыльные участки. Сначала вымойте голову ото лба до затылка, затем живую шею, руки, грудь, ноги. Тщательно промойте кожные складки. В последнюю очередь мойте ягодицы и гениталии.
- Поднимите ребенка вверх ногами из воды. Сполосните тело и умойте лицо малыша водой из кувшина. Накройте малыша пеленкой, положите на пеленальный столик, осторожными тампонирующими движениями высушите кожу.
- Вытрите уши ватными палочками или ватными палочками.
- Смазать кожные складки детским маслом. При необходимости обработайте пупочную ранку.
- Пеленайте или наряжайте ребенка.
Теперь Вашей крохе для ощущения полного счастья неплохо бы покушать и спать.
Утренний туалет новорожденного
Почему и почему? Все мы знаем, что «чистота — залог здоровья», поэтому каждый день мы моемся, чистим зубы, принимаем душ или купаемся. Без этих обычных гигиенических процедур человек не чувствует себя комфортно. Для новорожденного ежедневный уход за кожей намного важнее, чем для взрослого, к тому же первые навыки чистки начинают формироваться бессознательно уже в столь раннем возрасте.

Ежедневный туалет ребенка состоит из мытья, обработки глаз, носа, кожных складок. Пока пупочный рак не заживет, его тоже нужно обрабатывать ежедневно. Обмывать ребенка необходимо после ночного сна и в течение дня, когда у ребенка опорожняется кишечник. В случае загрязнения ушные раковины обрабатываются по мере необходимости и сушатся после каждой ванны. Детские ногти подстригают по мере роста.
Вам понадобятся: ватные диски (косметички), вата для изготовления жгутиков, детское масло или вазелин, емкость с кипяченой горячей водкой, емкость для использованных материалов, ножницы с закругленными концами, ватные палочки с упорами, набор для обработки пупочная рана.
- Для начала нужно снять кольца, часы и вымыть руки. Подготовьте все необходимое: откройте бутылку с маслом,
- емкость с водой вымыть с мылом, ошпарить кипятком, залить горячей кипяченой водой,
- скрутить из небольших кусочков жгутиков ватного диска до носика длиной около 3 см и диаметром 2-3 мм,
- подготовить набор для лечения пупочной ранки.
Теперь, когда у вас все под рукой, приступим к делу!
Умывание и уход за глазами
Умывание новорожденного проводят теплой кипяченой водой с помощью ватных дисков. Детей старше 3 месяцев можно мыть проточной водой.
Возьмите ватный тампон, смочите водой, слегка отожмите (чтобы не потекла). Очистите лицо ребенка в следующей последовательности: лоб, щеки и, наконец, область вокруг рта. Удалите этот диск.
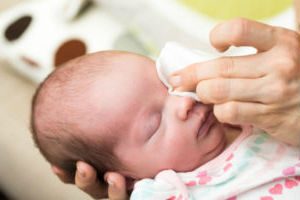
Затем обработайте глаза ватными дисками, смоченными теплой кипяченой водой, по отдельности для каждого глаза от внешнего угла к внутреннему.
Возьмите сухой ватный диск и в такой же последовательности протрите лицо малыша.
Уход за носовыми ходами
Носовые ходы новорожденного очищают при наличии корок с мягкими ватными жгутиками, смоченными вазелином или детским маслом.
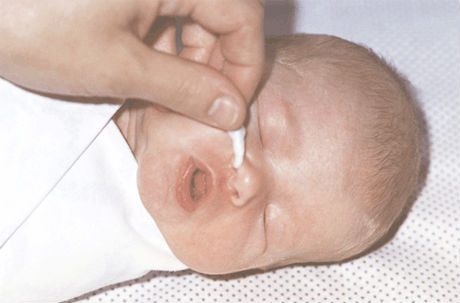
Не используйте ватные палочки с твердым основанием. Правую и левую ноздри чистят поочередно отдельными жгутиками. Жгутики вводят в нос осторожными вращательными движениями не глубже 1-1,5 см.
Уход за складками кожи
Детское масло или вазелин используют для обработки кожных складок. Готовые детские салфетки с масляной пропиткой вполне доступны по цене. Можно смочить ватный диск маслом, а можно просто нанести его на ладони.
ВАЖНЫЙ! Не используйте одновременно масло и пудру, потому что пудра в этом случае будет образовывать комочки, которые могут вызвать раздражение кожи и опрелости.
Сначала смазывает складки верхней половины тела (сверху вниз) — за ухом, шейные, подмышечные, локтевые, запястные. Затем другим тампоном складки нижней половины тела (снизу вверх) — голеностопная, подколенная, паховая, ягодичная.
Теперь, чтобы малыш не выглядел как масляный пончик, излишки масла с кожи нужно удалить сухой ватной палочкой.
Уход за ушными раковинами
Уши и наружный слуховой проход после купания необходимо просушить водой. Очень удобно использовать готовые «ушные» ватные палочки со стопорами. Если их нет, можно сделать небольшие тампоны из ваты. Сушите ушки малыша мягкими рассасывающими движениями, используя отдельные подушечки.

Если выделения (ушная сера) скопились в наружном слуховом проходе, его следует очистить с помощью ватных тампонов или ватных жгутиков, смоченных вазелином или детским маслом. Вставьте жгутик в наружный слуховой проход осторожными вращательными движениями на глубину не более 0,5 см. Используйте отдельный жгутик для каждого слухового прохода.
Подстригание ногтей
Ногти новорожденного следует подстригать по мере их роста на ручках и ножках, чтобы ребенок не царапался. Удобные и безопасные специальные детские ножницы с закругленными концами.
Маленькая хитрость. Многих мам пугает только мыло, что им придется стричь ногти такими маленькими и постоянно шевелящимися пальчиками. Поэтому всем будет спокойнее, если вы будете выполнять эту «тонкую работу, когда малыш спит.

Возьмите ребенка за ручку так, чтобы был свободен только один палец, на котором вы будете обрезать ноготь. Обхватите палец большим и указательным пальцами левой руки, придерживая с двух сторон, а остальными пальцами левой руки можете удерживать остальные пальцы ребенка.
Ногти на руках стригут в форме полукруга, на ногах — по прямой, чтобы избежать в будущем такой неприятности, как вросший ноготь. Ногти нужно стричь непрерывными ножницами, а не по частям. Пожалуйста, проверьте, нет ли на гвоздях выступающих острых деталей.
Не забывайте аккуратно собирать подстриженные ногти, чтобы они не терялись в складках одежды и нижнего белья, чтобы не повредить кожу малыша.
Что делать, если ноготь на ноге врастает в кожу, описано на этой странице. Здесь вы также узнаете, почему растет ноготь и какие существуют способы лечения вросшего ногтя. Посетите наш сайт и запишитесь на консультацию к специалисту клиники Laser Doctor»!
Лечение вросшего ногтя на ногах
Но что делать с вросшим ногтем на ноге, если профилактические методы ни разу не помогли? На этот случай врачи подготовили до пяти методов терапии.
Экономное лечение — примочки и ванны с антисептическими препаратами. Обычно в этом случае между ногтевым ложем и, собственно, самим ногтем вставляют ватные диски или полоски марли. Однако такие процедуры малоэффективны и поэтому обычно выполняются на начальных этапах лечения. И не исключен рецидив: после терапии очень часто растет ноготь на большом пальце ноги.
Ортопедическая терапия. Для этого на неправильно растущий ноготь устанавливают специальные приспособления (специальные пластины или скобы), которые помогут ногтю расти в нужном направлении. Установленная скоба приподнимает края ногтя, отделяя их от валика. Таким образом, рост ногтя направлен в естественном направлении.
Чаще всего такие пластины и скобы изготавливаются индивидуально для каждого пациента. В среднем курс лечения длится около трех месяцев. В этом случае пластину нужно менять примерно раз в месяц. Часто после удаления скоб ногти на ногах снова врастают в кожу.
Хирургическое вмешательство. Оперативное удаление проводится под местной анестезией: хирург, вооружившись скальпелем, удаляет фрагмент ногтевой пластины (если пациент все вытерпел и начал, ноготь удаляется полностью). Иногда также удаляют часть пятки, чтобы предотвратить отрастание. Однако это не всегда помогает, так как примерно в половине случаев ноготь врастает в сторону пальца с новой силой. При этом реабилитация после хирургического лечения довольно длительная — около трех недель. В это время требуется антисептическая обработка кожи и регулярные перевязки.
Лазерное удаление вросшего ногтя. Эта терапия также проводится под действием местного анестетика. Для процедуры используется углекислый лазер «Ланцет», с помощью которого врач делает небольшое углубление в проблемной зоне. Через него оказывается воздействие на ногтевую пластину, не затрагивая окружающие ткани. Бонус: после лазерной процедуры риск рецидива (повторного появления вросшего ногтя) минимален.
Сегодня лазерное удаление считается одним из самых эффективных (а значит и оптимальных) методов лечения онихокриптоза.
Преимущества лазерного лечения вросшего ногтя
Что ж, раз уж мы говорим об оптимальности лазерной терапии, нельзя не сказать, в чем причина:
Во-первых, в отличие от большинства других методов, риск повторного отрастания ногтей на ногах практически отсутствует.
Во-вторых, период восстановления не такой продолжительный, как после хирургического удаления.
В-третьих, лазер не только удаляет ноготь, но и дезинфицирует окружающие ткани, поэтому все опасные микроорганизмы, оказавшиеся в центре событий, будут уничтожены.
В-четвертых, лазер дополнительно коагулирует кровеносные сосуды, поэтому пациент не теряет ни капли крови.
В нашей клинике вы можете записаться на прием к специалисту. На приеме лазерный терапевт подскажет, что делать, если вырос ноготь. Записаться на предварительную консультацию (как и на процедуру) можно по телефону или через специальную форму на сайте.
Проведение процедуры в клинике «Лазерный Доктор»
Нажимая на кнопку, вы даете согласие на обработку персональных данных и принимаете политику конфиденциальности
Добро пожаловать в клинику Айгерим
О чем говорит сухость кожи?
Иногда сухая кожа появляется только на определенных участках. Что это значит? Во-первых, недостаточный или неправильный уход за кожей, плохая гигиена. Но бывает, что причины глубже. Отсюда и сухость кожи.
На локтях
Сухие и часто потрескавшиеся локти появляются:
- при постоянном механическом раздражении (при упоре локтей на стол);
- при атопическом дерматите;
- при гормональных нарушениях и нарушениях (особенно если потемнеет кожа).
На стопах
Сухая кожа стоп, сухие пятки, могут появиться трещинки:
- при грибковых поражениях;
- сахарный диабет;
- проблемы со щитовидной железой;
- плоскостопие.
На ягодицах
В этой области сухость кожи, сыпь, шероховатость могут быть связаны со следующими причинами:
- постоянное трение;
- недостаток кислорода;
- застой крови;
- гормональные нарушения;
- аллергические реакции.
В чем сложность лечения флегмонов и абсцессов? Почему нецелесообразно применять вазелиново-ланолиновые мази? Какие местные препараты соответствуют современным представлениям о лечении флегмон и абсцессов? Несмотря на активное внедрение
ФЛЕГМОНЫ И АБСЦЕССЫ — современные возможности лечения
В чем сложность лечения флегмонов и абсцессов? Почему нецелесообразно применять вазелиново-ланолиновые мази? Какие местные препараты соответствуют современным представлениям о лечении флегмон и абсцессов? Несмотря на активное внедрение
В чем сложность лечения флегмонов и абсцессов?
Почему нецелесообразно использовать вазелиново-ланолиновые мази?
Какие местные препараты соответствуют современным представлениям о лечении флегмонов и абсцессов?
Несмотря на активное внедрение в клиническую практику новых групп антибиотиков, проблема профилактики и лечения гнойно-септических осложнений в хирургии остается актуальной. Так, по данным литературы, частота гнойно-воспалительных осложнений после герниопластики достигает 28,3%, после резекций желудка — 28,4%, холецистэктомии — 32%, аппендэктомий — 40,4%, панкреатита — 50% (Priskar VI, 1999).
Смертность при перитоните колеблется от 16 до 80% (Даценко Б.М и др., 1998, Гельфанд Б.М и др., 1999, Камзакова Н.И., 2000).
В структуре внутрибольничных инфекций послеоперационные инфекции составляют 12,2%, постинъекционные инфекции — 17%. Следует отметить, что частота тяжелых последствий внутрибольничных инфекций практически одинакова для хирургических стационаров и поликлиник — 15,2% и 15,6% соответственно.
Особый интерес представляют случаи несвоевременной диагностики осложненного течения абсцессов или флегмон. Так, например, в зависимости от локализации первичного гнойного процесса может образоваться тяжелый гнойный артрит (после внутрисуставного введения гормональных препаратов, анальгетиков), тромбофлебит (после внутрисосудистого введения различных препаратов) с последующей генерализацией инфекционного процесс, с образованием гнойных очагов во внутренних органах (в сердце, легких, почках).
Ретроспективный анализ тяжелых абсцессов и флегмоны, осложненных сепсисом после длительной или недостаточно активной консервативной операции, показывает, что одной из основных причин осложнений можно считать недостаточное внимание к ранней диагностике возникающих абсцессов и флегмоны различной локализации, предлагая использовать современные неинвазивные методы исследования (УЗИ, компьютерная томография), а также инвазивные методы диагностики и преимущественно диагностическая пункция области инфильтрата. Особый интерес представляет так называемая выжидательная тактика, когда после проведения диагностической пункции и удаления определенного количества гноя хирурги пытаются слить гнойную полость с помощью резиновой трубки и прописывают антибактериальный препарат.
Радикальные хирургические вмешательства на уже сформировавшемся гнойном очаге проводятся слишком поздно; дренирование послеоперационной раны, как правило, неадекватное.
Кроме того, не уделяется должного внимания проблеме асептики и антисептики при оказании помощи пострадавшим, а также при проведении различных диагностических и лечебных процедур как на амбулаторном, так и на стационарном этапах лечения. Использование традиционных антисептиков в этих ситуациях, к сожалению, не предотвращает развитие инфекционного процесса, поскольку проблема устойчивости микроорганизмов одинаково актуальна как для группы антибактериальных препаратов, так и для традиционных антисептиков.
Например, чувствительность S aureus, E coli, B.fragilis к раствору фурациллина составляет менее 3, 1 и 3% соответственно. Степень контаминации P aeruginosa в растворе фурациллина может достигать 106 КОЕ / мл. Частота заражения раствора фурациллина грибами достигает 58%.
В таблице 1 представлен далеко не полный перечень традиционных препаратов, от которых необходимо полностью отказаться и которые, однако, используются как дома, так и в медицинских учреждениях.
В данном отчете представлен анализ результатов лечения 166 больных постинъекционной флегмоной и абсцессами в специализированном отделении ран и раневых инфекций Института хирургии им. В.И. Вишневского РАМН. Пациенты, как правило, переводились из других хирургических стационаров в связи с прогрессирующим нарастанием клиники интоксикации, полиорганной недостаточности, сепсиса.
Возраст пациентов от 18 до 84 лет. 124 пациента были в возрасте от 30 до 60 лет. Продолжительность лечения на предыдущем этапе от начала образования гнойного процесса составляла от 12 дней до 1,5 месяцев.
Сопутствующие заболевания: артериальная гипертензия — 46 человек, остеохондроз тазобедренных суставов — 31 человек, радикулит — 27 человек, почечная колика — 16 и другие заболевания — 46.
Гнойные воспалительные процессы возникли после приема обезболивающих (анальгин, баралгин), гипотензивных средств (папаверин с дибазолом, магнезией), гормональных препаратов, кордиамина, масляных растворов витаминов, кокарбоксилазы и др.
В 139 случаях инфекционный процесс произошел после инъекций, произведенных медицинскими работниками (бригады скорой помощи, процедурные и хирургические кабинеты поликлиник, больниц). В остальных 27 случаях препараты вводили на дому немедицинские работники. Локализация абсцессов: в подавляющем большинстве случаев это места внутримышечных инъекций (ягодичные области, реже предплечья и места периренальной, паравертебральной блокады).
 |
| Рис. 1 |
При первичном обращении больного за помощью по месту жительства, в случае появления первых признаков образования воспалительного процесса, 3% раствор йода («йодная сетка»), компрессы со спиртом, мазь Вишневского, ихтиоловая мазь применялась как препараты первой помощи. Консервативное медикаментозное лечение с применением физиотерапевтических методов иногда длилось до 2-3 недель (рис. 1).
В дальнейшем уже в хирургических стационарах после операции послеоперационные раны тампонировали марлевыми тампонами, смоченными 10% раствором натрия хлорида, мазью Вишневского, раствором фурациллина, либо в раны устанавливали резинки для перчаток или резиновые трубки для дренирования.
Такой метод лечения быстро привел к распространению гнойного процесса за пределы первичной локализации, усилению интоксикации и развитию сепсиса.
В связи с неэффективностью лечения после развития септического состояния пациенты были переведены на дальнейшее лечение в специализированное отделение гнойной хирургии имени В.И. Вишневского.
При поступлении практически все пациенты были немедленно госпитализированы в реанимацию отделения гнойной хирургии, где получали необходимую до- и послеоперационную корригирующую медикаментозную терапию.
В Институте хирургии. А.В. Вишневского РАМН разработал метод активного хирургического лечения гнойных ран, основанный на следующих принципах:
- хирургическое лечение гнойного очага с тщательным удалением всех омертвевших тканей;
- использование дополнительных методов лечения послеоперационных ран (пульсирующая струя, ультразвуковая кавитация, криотерапия, эвакуация и др.);
- дренирование раны перфорированным силиконовым дренажем с последующим длительным промыванием раны растворами антисептиков;
- раннее ушивание послеоперационной раны первичными, отсроченными первичными, ранними вторичными швами, местными тканями или методом аутодермопластики;
- общая и местная антибактериальная терапия с учетом аэробной и анаэробной составляющих раневого процесса;
- назначение иммунных препаратов по данным лабораторного контроля иммунологических показателей.
Использование перечисленных выше дополнительных методов воздействия на раневую поверхность позволяет снизить зараженность раневой поверхности патогенной флорой до уровня ниже «критического» — с 10 7-9 до 10 2-3 микробных тел в 1 г раневой ткани.
Клинические примеры ушивания раны, дренирования и конечный результат показаны на рис. 2, 3, 4.
 |
| Рис. 3 |
При поступлении больного в палату, а также в процессе лечения (во время перевязок, при повторной хирургической обработке ран, перед окончательным закрытием раны) проводятся бактериологические исследования видового состава ран. Результаты представлены в таблице. 2.
Как видно из таблицы. 2, в подавляющем большинстве случаев из ран была выделена грамположительная микрофлора, а в единичных случаях — ассоциация грамположительных и грамотрицательных микроорганизмов. Обращает на себя внимание достаточно большое количество случаев выявления неклостридиальной анаэробной инфекции в ранах.
 |
| Рис. 4 |
Все штаммы, выделенные из послеоперационных ран пациентов, ранее оперированных в других медицинских учреждениях, обладали множественной лекарственной устойчивостью к традиционно применяемым антибактериальным препаратам, что свидетельствует о госпитализации инфекции.
С учетом видового характера секретируемой ранами микрофлоры и ее чувствительности к антибактериальным препаратам была назначена общая и местная антибактериальная терапия.
Наиболее часто применялись (38,5%) полусинтетические пенициллины (карбенициллин, ларгокс, диклоксациллин), в 15,7% случаев — аминогликозиды (гентамицин, тобрамицин, сизомицин, нетилмицин), в 12,5% — фторхинолоны (офлоксацин), пефлоксацин , в 10,3% — цефалоспорины (цефотаксим, цефтазидим, цефтриаксон).
При выявлении гнойно-воспалительного процесса, вызванного неклостридиальной анаэробной инфекцией (27 пациентов — 16,3%), как правило, назначали комбинированную антибактериальную терапию — метронидазол с гентамицином или нетилмицином или клиндамицин с гентамицином или нетилмицином. В последнее время в подобных ситуациях препаратом выбора считается имипенем, позволяющий активно воздействовать как на аэробную, так и анаэробную составляющие микрофлоры раны. При местном гнойном процессе, при выявлении чувствительности стафилококков к фузидину назначение этого препарата в комплексном лечении также было оправдано.
Выбор антисептиков, используемых для промывания ран
Как уже упоминалось, использование раствора фурациллина в настоящее время нецелесообразно из-за его крайне низкой антимикробной активности. В настоящее время перспективными можно считать растворы диоксидина, мирамистина и растворимого фурагина.
В первую очередь очень важно следить за чистотой не только самой раны, но и кожи вокруг нее.
При выборе кожных антисептиков, используемых как в профилактических, так и в лечебных целях, предпочтение отдается препаратам с универсальным, широким или умеренным спектром действия, активным в отношении смешанной микрофлоры и обладающим микробицидным или микробостатическим действием.
Препараты йода по-прежнему очень популярны среди медицинских работников. Они обладают почти универсальным спектром действия: подавляют грамположительные бактерии, включая энтерококки и микобактерии, грамотрицательные бактерии, включая псевдомонады, ацинетобактерии, клебсиеллу, протей, бактериальные споры, грибы, вирусы, включая вирусы гепатита B и C, энтеробактерии. — и аденовирусы, а также анаэробные, спорообразующие и аспорогенные бактерии.
1% йодовидон, 1% йодопирон — йодофоры, которые представляют собой комплекс поливинилпирролидона с йодом. Различия между этими препаратами связаны со способом их приготовления, а также разной молекулярной массой поливинилпирролидона. Растворы йодовидона более стабильны при хранении, чем растворы йодопирона, которые обычно готовят ex tempore. По степени бактерицидного действия эти препараты практически идентичны.
Сулиодопирон — пенистая жидкость, предназначенная для промывания загрязненных инфицированных ран, обработки ран под повязкой, мытья рук хирурга и операционного поля. Сулиодопирон при местном применении оказывает бактерицидное действие.
Бактерицидный эффект при микробной нагрузке 106-107 бактерий на 1 мл среды наступает в течение 1-4 минут, превосходя по этим показателям растворы йодопирона.
1% диоксидин обладает выраженной активностью в отношении большинства патогенных аэробных, анаэробных и факультативно-анаэробных бактерий.
Клинические штаммы бактерий с множественной лекарственной устойчивостью к антибиотикам чувствительны к диоксидину. Препарат применяют для промывания и обертывания гнойных ран, а также можно вводить внутривенно, внутриартериально, интратрахеально через катетер или путем ингаляции, внутриплеврально, в брюшную полость через ирригаторы.
Наш двадцатилетний опыт применения диоксидина в комплексном лечении больных сепсисом, перитонитом, медиастинитом, с большой клиникой интоксикации, прогрессирующей полиорганной недостаточностью не подтверждает мнение некоторых специалистов о высокой токсичности этого препарата. Строгое соблюдение правил приема, разовой, суточной и курсовой доз позволяет избежать нежелательных побочных эффектов, таких как тошнота, рвота или судороги.
0,1% фурагин (солафур) — противомикробное средство из группы нитрофуранов. Препарат действует преимущественно на грамположительную микрофлору. Его МПК в 10-20 раз ниже, чем у фурациллина. Применяется внутривенно при тяжелых формах раневой инфекции, при инфекционном процессе в легких, органах мочевыводящих путей или местно в виде 0,1% раствора при лечении инфицированных стафилококками ран, а также для промывания мочевого пузыря.
0,01% Мирамистин (миристамидопропилдиметилбензиламмоний хлорид) — новый антисептик из группы катионных поверхностно-активных веществ.
Мирамистин обладает широким спектром антимикробных свойств. Препарат губительно действует на грамположительные, грамотрицательные бактерии, грибы, вирусы, простейшие, аэробные и анаэробные, спорообразующие и аспорогенные микроорганизмы в виде монокультур и микробных ассоциаций, в том числе госпитальные штаммы с множественной лекарственной устойчивостью.
0,01% водный раствор Мирамистина применяют с профилактической и лечебной целью в хирургии, травматологии и комбустиологии при незначительном количестве гнойного отделяемого в ране. Препарат применяют для орошения поверхности ран и ожогов, тампонных ран и свищевых ходов, марлевыми тампонами, смоченными антисептиком, промывают брюшную полость, вводят в плевральную полость и мочевой пузырь.
При обильном гнойном экссудате использование марлевых тампонов с растворами антисептиков для местной обработки ран неоправданно, так как тампоны, помещенные в рану, быстро сохнут и, следовательно, не обладают длительной осмотической активностью, необходимой для удаления гноя. В крайнем случае рану можно заполнить комбинированной подушечкой: в центр марлевого тампона помещается силиконовая трубка, через которую в рану 2-3 раза в день с помощью шприца вводится 10-20 мл антисептика. Вместо 10% раствора натрия хлорида для закрытия послеоперационных ран в настоящее время используются современные водорастворимые мази, высокая клиническая значимость которых может считаться доказанной.
Возможности использования мазей
К сожалению, в ряде клиник до сих пор используются мази на жировой основе с антибиотиками: линимент синтомицина, тетрациклин, эритромицин и др. достаточное высвобождение действующего вещества из состава не способствует проникновению антибиотика глубоко в ткани, где находятся микробы, приводящие к переходу острых воспалительных заболеваний в хронические. Из-за образования в больницах высокоустойчивых штаммов микроорганизмов и ихтиоловая мазь, и мазь Вишневского практически полностью утратили свое клиническое значение.
В последние годы в клиническую практику введены новые мази для лечения гнойных ран на первом этапе раневого процесса — на основе полиэтиленоксида (комбинации полиэтиленоксидов с молекулярной массой 400 и 1500).
Полиэтиленоксиды являются производными этиленоксида и обладают низкой токсичностью и сильными осмотическими свойствами. При создании препаратов для лечения гнойных ран часто используют оксид полиэтилена с молекулярной массой 400 (ПЭО-400) и оксид полиэтилена с молекулярной массой 1500 (ПЭО-1500).
В гнойной ране ПЭГ-1500 активно связывает воспалительный экссудат, отдавая его на повязку, с помощью которой жидкость испаряется, а высвободившиеся молекулы ПЭГ-1500 снова прикрепляют к себе экссудат, который накапливается на дне раны.
Более мелкие молекулы (ПЭГ-400) способны проникать глубоко в ткани. Образуя комплекс с антибиотиком, ПЭГ-400 проводит его в ткань раны, где находятся микробы. Этим она кардинально отличается от мазей на основе ланолина и вазелина, которые способны оказывать антимикробное действие лишь непродолжительное время и только на раневую поверхность.
В состав современных мазей на основе полиэтиленоксида введены различные противомикробные препараты:
- хлорамфеникол (левозин, который обладает не только антибактериальным и противовоспалительным действием, но также благодаря включенным метилурацилу и тримекаину, регенерирующему, некролитическому и обезболивающему эффектам, что значительно облегчает состояние пациента);
- диоксидин (5% диоксидиновая мазь, диоксикол, метилдиоксилин);
- йод с поливинилпиролидоном (1% йодопироновая мазь, йодиометриксид);
- метронидазол + хлорамфеникол (метрокаин);
- нитазол (стрептонит, ниткислота);
- фурациллин (фурагель);
- хинифурил (0,5% мазь хинифурила);
- мафенида ацетат (10% мазь мафенида ацетата).
Кроме того, в состав мазей вводятся такие препараты, как тримекаин, обладающий обезболивающим действием, и метилурацил, обладающий анаболической и антикатаболической активностью, для стимуляции процессов регенерации клеток.
Все мази на основе ПЭО отличаются от традиционных препаратов в основном разнонаправленным действием: осмотический эффект наблюдается до 18 часов, что позволяет одеваться только один раз в сутки, при этом при использовании хлорида натрия 10% необходимо выполнять переделки каждые 3 — 4 часа, иначе повязка, пропитанная раствором и отделяемым из раны, полностью теряет свою осмотическую способность.
Еще одно преимущество мазей из полиэтиленоксида — широкий спектр антимикробной активности.
К тому же по эффективности воздействия за счет однородности мазевой основы все мази практически одинаковы. При создании новых мазей особое внимание уделялось их антибактериальной активности. А. В. Вишневский писал об этом: «Нас интересует сила, степень бактерицидных свойств мази, потому что всегда необходимо и благодарно уменьшать, расщеплять, уничтожать инфекцию в ране» (Вишневский А. В., 1937).
Противомикробная активность новых мазей против S aureus находится на уровне 86-97,3%, E coli — 71-97%, P aeruginosa — 64-90,8%, Proteus spp. — 76-100%.
Для подавления грамотрицательных бактерий в ранах, особенно синегнойной палочки, широко используется мазь на основе 10% мафенида-ацетата на гидрофильной основе.
Несмотря на интенсивное использование мазей, содержащих хлорамфеникол или диоксин, их высокая антимикробная активность сохраняется более 20 лет, что свидетельствует о слабом процессе повышения устойчивости госпитальных штаммов.
С внедрением полиэтиленгликолевой основы в технологию создания новых лекарственных форм стало возможным создание мазей с нитрофурановыми соединениями. На их основе выпускаются две мази: 0,5% хинифуриловая мазь и фурагель, в которых в качестве основы используется сополимер акриловой кислоты (СОКАП) и ПЭГ-400.
Новые бытовые мази, содержащие соединения нитрофурана, показывают высокую клиническую и бактериологическую эффективность. Таким образом, фурагель более активен (94%) в присутствии S aureus в ране и менее активен (79%) в отношении P aeruginosa. Хинифурил маз одинаково высокоактивен при наличии в ране грамположительной и грамотрицательной микрофлоры (87-88%). Оба препарата хорошо переносятся даже при длительном применении при лечении трофических язв. Использование сополимера акриловой кислоты с полиэтиленгликолем в различных весовых соотношениях в качестве мазевой основы позволяет регулировать осмотическую активность мази как вверх, так и вниз, что очень важно, когда раневой процесс переходит во вторую стадию и необходимость продолжения обработка раны под повязкой.
Клиническая эффективность 1% йодопироновой мази и мази, содержащей многокомпонентный йод (йодиометилен) в качестве лечебного средства, составляет 92,6-93,4%. Бактериологическая активность этих двух препаратов была одинаково высокой (91,8-92,6%) по отношению ко всем основным возбудителям острых гнойных процессов мягких тканей. Побочные эффекты (клинически значимые) наблюдались в 0,7% случаев, клинически незначимые — в 2,3% случаев. Следует особо подчеркнуть высокую эффективность этих препаратов при лечении ран с грибковой инфекцией, которая часто наблюдается у ослабленных больных, с обширными ожоговыми ранами, трофическими язвами, пролежнями.
В настоящее время в клиническую практику внедрены только мази, содержащие иностранный йод (повидон-йодин и бетадин), хотя отечественный аналог был разработан более десяти лет назад.
установлено, что уровень заражения ран аэробной микрофлорой при лечении мазями ПЭГ опускается «ниже критического уровня» в 3-5 дней. В среднем появление грануляций достигается к 4-м суткам, начало эпителизации — к 5-м.
Широкий спектр антимикробной активности мазей на основе полиэтиленгликоля, их высокая и длительная осмотическая активность позволяет более чем в 80% случаев в течение 4-5 дней купировать острый гнойный процесс и завершить лечение неосложненных гнойных ран мягких тканей за счет наложения первичных отсроченных швов, тогда как при использовании гипертонического раствора натрия хлорида в 90% случаев только в конце 2-3 нед лечения под видом системной антибактериальной терапии возможно ушивание раны с наложением вторичные швы.
Для лечения неспорогенной анаэробной инфекции вместе с диоксидином многообещающие возможности открылись после изучения препарата нитазол, который показал высокий антибактериальный эффект в отношении стафилококков, стрептококков, кишечной палочки, аэробных спорообразующих бактерий, патогенных анаэробных микроорганизмов, обоих клостридиальные и неклостридиальные микробы в виде монокультурных монокультур. По спектру антибактериального действия нитазол имеет преимущества перед метронидазолом, к которому нечувствительны стафилококки, кишечная палочка и стрептококки. Нитазол обладает противовоспалительным действием, являясь нестероидным противовоспалительным средством.
На основе нитазола созданы пенящийся аэрозоль «Нитазол» и две многокомпонентные мази «Стрептонитол» и «Нитацид». По антимикробной активности стрептонит и ниткислота значительно превосходят зарубежный препарат «Клион» (Венгрия), в состав которого входит метронидазол. Осмотическая активность стрептонита намного ниже, чем у ниткислоты, что связано с введением в его состав вазелина с водой. И стрептонит, и ниткислота, созданные для лечения ран с неклостридиальной анаэробной инфекцией, обладают широким эквивалентным спектром антимикробной активности как в отношении грамположительной, так и грамотрицательной микрофлоры (84,2-88,5%). Обращает на себя внимание высокая активность этих препаратов при наличии в ране P aeruginosa (86,3–91,1%). Обе позиции показывают хорошую клиническую эффективность при наличии анаэробной инфекции в ране (88-89%).
Разница в осмотической активности позволяет постепенно применять эти препараты: сначала ниткислоты (с высокой осмотической активностью), затем стрептонит.
Специалисты, занимающиеся лечением гнойных ран, хорошо знают, что бывают ситуации, когда для полного удаления некротической ткани не хватает скальпеля — нужны протеолитические препараты.
Продемонстрирована высокая клиническая эффективность комплексного ферментного препарата «Протогенин», содержащего фермент природного происхождения «протеазу С» с протеолитическим действием, антибиотики (гентамицин и эритромицин), консерванты.
Основа мази препарата состоит из окиси полиэтилена с вазелином. Умеренная осмотическая активность обеспечивает удаление гноя из раны.
Протогенин, наиболее активный в отношении P aeruginosa и E coli, подавляет рост 83,4-90,4% штаммов.
Антимикробные компоненты мази Протогенин хорошо проникают под корку раны, в результате чего в тканях раны создаются концентрации, намного превышающие МПК.
Достаточная осмотическая активность, широкий спектр антимикробной активности, хорошие фармакокинетические свойства протогенов способствуют сокращению времени некролиза. Мазовая основа не повреждает грануляционную ткань, что позволяет использовать этот препарат длительное время, при этом требуется ферментативная очистка раневой поверхности.
После очистки раны от гнойно-некротического содержимого и достижения ее бактериологической гигиены начинается второй этап раневого процесса. Для этого периода характерно появление в ране островков грануляционной ткани, которые по мере своего развития полностью покрывают раневую поверхность. Здоровая грануляционная ткань всегда яркая, сочная, легко кровоточит. При малейшем ухудшении процессов биосинтеза в ране внешний вид грануляций меняется: они теряют яркую окраску, становятся мелкими и покрываются слизистым налетом. Одной из причин этого осложнения считается суперинфекция. Любое замедление развития грануляций приводит к задержке и остановке процесса эпителизации.
Большое значение для раннего заживления ран на втором этапе имеет способность препаратов, применяемых для местного лечения, оказывать бактерицидное действие с целью предотвращения вторичного инфицирования, защиты грануляционной ткани от механических повреждений, а также обладать умеренным отводом влаги действуют и стимулируют рост грануляций.
Оптимальный вариант — сочетание этих факторов в одном препарате. К таким препаратам относятся современные комбинированные мази на контролируемой осмотической основе: метилдиоксилин, стрептонит, а также пенные аэрозоли «Суледовизол», «Гипосол-АН», раневые повязки на основе натриево-кальциевой соли альгиновой кислоты, масла, аэрозоли, гидроколлоидные покрытия (таблица 3).
Мазь «Метилдиоксилин» — многокомпонентная мазь, содержащая диоксидин, метилурацил и гидрофобную эмульсионную основу с касторовым маслом. Состав винилина с эмульгатором и ПЭГ-400 в качестве основы мази позволил снизить осмотическую активность этого препарата до такого уровня, чтобы новая мазь не сушила молодую грануляционную ткань.
Мазь «Стрептонитол» содержит стрептоцидные антибактериальные вещества и нитазол на основе гидрофильной эмульсии, обладающий слабым осмотическим действием, выводит излишки влаги и одновременно защищает грануляционную ткань от механических повреждений. Препарат показан для лечения второй стадии воспаления ран, ранее инфицированных анаэробной, грамположительной и грамотрицательной микрофлорой, при наличии ярких сочных грануляций.
Аэрозоли
В переходной фазе от первой фазы раневого процесса ко второй фазе современные пено- и пленкообразующие аэрозоли демонстрируют высокую клиническую эффективность. Пенные аэрозольные препараты перспективны для профилактики и лечения гнойных осложнений. Это связано с тем, что пены создают барьер для инфицирования раны, они не обладают «парниковым эффектом»; Небольшое количество пенного препарата может покрыть большие раневые поверхности и заполнить каналы и «карманы» объемной раны. Преимущество аэрозольной формы — скорость обработки, что немаловажно в случае массового поступления пострадавших. Применение пера атравматично.
В настоящее время создан ряд пенообразователей:
- диоксизол (диоксидин);
- сулиодовизол (йодовидон);
- сулиодопирон (йодопирон);
- нитазол (нитазол);
- цимесол (циминал + тримекаин + порошок окисленной целлюлозы);
- гипосол-АН (нитазол + аекол + метилурацил).
В состав современных пенных препаратов обязательно входит какое-то противомикробное средство, действующее на аэробную или анаэробную микрофлору, в том числе неклостридиальную микрофлору (бактерии, пептококки, пептострептококки). Чаще всего используются диоксидин, йодовидон, циминал и нитазол. Исследования антибактериальных свойств этих препаратов на моделях гнойных ран, вызванных анаэробной инфекцией, показывают выраженный терапевтический эффект, заключающийся в снижении посева бактерий из ран к 3-5-му дню лечения до 10 1-2 микробов на 1 г ткани, уменьшение отека и гиперемии, прекращение гнойной экссудации и дальнейшее заживление ран.
Цимесол, помимо антисептика циминала, содержит анестетик тримекаин и порошок гемостатической целлюлозы — окисленный. Антисептическое действие циминала усиливается за счет его комбинации с димексидом и 1,2-пропиленгликолем, которые обеспечивают проникновение циминала в некротические зоны и умеренный осмотический эффект.
Диоксизол получают на основе высокоосмотического раствора, и дегидратирующий эффект диоксисола сводится к минимуму. Это определяет их использование соответственно на первой и второй стадиях раневого процесса при отсутствии в ранах большого количества гнойного отделяемого. Изучение антимикробной активности нового аэрозоля-диоксизола показало преимущество этого препарата при обнаружении грамотрицательной микрофлоры в ранах. Диоксисол подавляет Ps.aeruginosa на 92,5%.
Суледовизол — пенящийся аэрозольный препарат, расширяющий возможности лечения ран йодовидоном в хирургии. Препарат показан для обработки ран на второй стадии раневого процесса, ранее инфицированных грамположительной и грамотрицательной аэробной микрофлорой.
Обширные клинические исследования показали необходимость использования пенящихся аэрозолей только при отсутствии выраженного гнойно-воспалительного процесса на этапах подготовки раны к ушиванию швов или методом пластики.
Масла
В настоящее время для лечения ран широко используются различные масла, в том числе растительного происхождения (масло облепихи, масло шиповника, масло проса — милиакил). Первые публикации об использовании различных масел для этой цели относятся к эпохе Возрождения (Джованни де Виго, 1460-1520, Амбросльсе Паре, 1510-1590).
Сравнительные экспериментальные исследования показали, что масло проса в первую очередь обладает более широким антимикробным спектром действия, чем масло шиповника или облепихи.
Пшенное масло (милиацил) имеет высокое кислотное число (151,5–178,3) из-за высокого содержания свободных и ненасыщенных жирных кислот (олеиновой, линолевой, линоленовой). Этим объясняется стерильность препарата и его достаточный антимикробный эффект. Кроме того, комплекс стероидных соединений, пентациклический тритерпеноид — милиацин, входящий в состав масла проса, обладает анаболическим действием и является стабилизатором мембран. Стабилизируя лизосомальные мембраны, милиацин защищает их от действия факторов, повреждающих мембраны, таких как токсины. В связи с этим снижается активность катепсинов, кислых РНКаз и ДНКаз, что приводит к уменьшению экссудации тканей, гипоксии и деполяризации РНК и ДНК.
Раневые покрытия
Широкие возможности в местном лечении ран открылись с появлением различных раневых повязок с такими ценными качествами, как антимикробная активность, способность надежно предотвращать повторное инфицирование раневой поверхности, способность обеспечивать местный гемостаз, ускорять образование грануляций, эпидермис и активно впитывают раневой экссудат. Кроме того, современные раневые повязки активно стимулируют образование грануляций и эпидермиса. При смене повязок эти препараты не вызывают боли. При длительном нахождении на ране раневых покровов неприятного запаха не возникает.
Для стимуляции процессов регенерации ран чаще всего используются повязки на основе производных белков и полисахаридов. С учетом специфического действия коллагеновых соединений на процессы заживления ран, а также данных об эффективности полисахаридных соединений с точки зрения создания оптимальных условий для образования грануляционной ткани и миграции эпителиальных клеток, были разработаны раневые повязки на основе белково-полисахаридных комплексов и их композиций с лекарственными средствами. Полисахариды растительного происхождения (альгинат натрия) и полисахариды животного происхождения (хитозан) используются в качестве полисахаридных соединений).
Биологически активные стимулирующие раневые покрытия
Биологически активные стимулирующие повязки с антимикробным и местноанестезирующим действием доступны в четырех вариантах:
- дигиспон А (коллаген + элевин + диоксидин + анилокаин);
- альгикол-ФА (коллаген + альгинат + фурагин + анилокаин);
- коллахит-ЖК (коллаген + хитозан + фурагин + анилокаин);
- анишиспон (коллаген + шиконин).
Перечисленные повязки благотворно влияют на течение регенеративных процессов в ране. Покрытия коллаген-альгинат стимулируют рост грануляционной ткани, а покрытия коллаген-хитозан стимулируют рост эпителиальных клеток.
В последние годы получили распространение препараты на основе альгиновой кислоты и коллагена.
На основе натрий-кальциевой смешанной альгиновой кислоты созданы полифункциональные влагопоглощающие препараты для местного лечения ран на втором этапе (альгипор, альгимаф).
Стимулирующие повязки хорошо моделируются на различных частях тела, обеспечивают нормальный парообмен в ране, поглощают излишки раневого экссудата, обладают длительным антимикробным и обезболивающим действием, создают оптимальную влажную среду для миграции эпителиальных клеток. Высвобождение препаратов из стимулирующих повязок осуществляется в течение 48-72 часов в зависимости от количества раневого экссудата в ране.
Все современные раневые повязки обладают высокой антимикробной активностью за счет введенных в них антимикробных компонентов (сизомицин — в ципролине, ацетат мафенида — в альгимафе, фурагин — в альгиколе AKF и коллахите FA).
Сравнительная оценка антибактериальной активности этих препаратов показывает, что выведение S aureus, Proteus spp из ран происходит быстрее при применении альгимафа и ципролина.
Гидроколлоиды
В последние годы за рубежом для лечения пациентов с длительно незаживающими ранами, трофическими язвами и пролежнями стали применять гидроколлоидные препараты, особенно содержащие пектин — дуодерму (США), варигезив (США).
В НПО Биотехнологии (Россия) совместно с Институтом хирургии им. В.И. Вишневского РАМН разработаны две лекарственные формы гидроколлоидов нового поколения на основе пектина: галактон — жидкий гидроколлоид, предназначенный для лечения длительно незаживающих глубоких ран мягкие ткани с умеренным количеством гнойного отделяемого; галагран — сухой гидроколлоид (порошок) для лечения поверхностных ран мягких тканей, пролежней, трофических язв.
За счет введенного в состав диоксидина гидроколлоиды проявляют лучшую активность, чем другие препараты против P auruginosa.
При сравнении гидроколлоидов (галагран и галактон) с сорбентами (дежизаном и детритом) выявляется более широкий спектр положительных свойств гидроколлоидов. Прежде всего, гидроколлоиды стимулируют процессы регенерации и эпителизации, предотвращают повторное инфицирование раневой поверхности, поддерживают влажную среду под повязкой. Показатель абсорбции галаграна низкий: для воды — 3,56 г / г, для крови — 2,57 г / г; в этом случае верхний слой галаграна не смачивается модельными жидкостями в течение всего периода наблюдений (одни сутки).
Основное впитывание воды длится 5 часов, затем наблюдается уменьшение количества впитанной жидкости за счет высыхания верхнего слоя и образования корки, препятствующей процессу дренажа. Частицы галаграна в контактном слое набухают, превращаясь в желеобразную массу, которая равномерно распространяется по ране.
По данным цитологического исследования, в первые три дня применения галаграна в оттисках ран выявляется тенденция к интенсивному образованию грануляционной ткани.
Учитывая природу биополимера, гидроколлоиды (галагран и галактон) следует использовать на этапе развития процессов заживления раны.
Гентацикол
Высокоэффективным препаратом для лечения незаживающих ран, трофических язв, остеомиелита, диабетической стопы является препарат гентацикол — пролонгированная форма гентамицина на биоразлагаемой основе (коллаген.
Содержание антибиотика в биоптатах ран, полученных от пациентов различных клинических групп, зависит от количества раневого секрета и скорости реабсорбции коллагеновой основы.
Длительные и высокие концентрации гентамицина обнаруживаются при применении гентацикола при лечении остеомиелита или в случаях постоянного закрытия полости остеомиелита швами.
Гентацикол создает высокие концентрации гентамицина в тканях раны в течение 2 недель, и эти концентрации намного превышают МПК основных возбудителей хирургической инфекции.
Биоразлагаемая коллагеновая губка с гентамицином помогает остановить инфекционный процесс, активирует пролиферацию всех клеточных элементов грануляционной ткани и улучшает коллагеногенез. Препарат можно использовать в неотложной хирургии в качестве местного кровоостанавливающего средства. Применение гентацикола в комплексном лечении различных ран позволяет снизить показания к общей антибактериальной терапии с 16,6 до 5,5%; При этом в 98,2% случаев ранняя реконструктивно-пластическая операция оказывается успешной.
Источники
- https://hartmann-shop.ru/articles/pervaya_pomoshch_pri_kapillarnom_krovotechenii/
- https://www.mc21.ru/mama/articles/healthkids/141/
- https://laserdoctor.ru/articles/chto-delat-vrastaet-nogot-noge
- http://www.aigerim.info/blog/show/o-kakih-problemah-govorit-suhaya-koja
- https://www.lvrach.ru/2002/01-02/4529181